Bélbetegségek
Malabszorpció, malabszorpciós szindróma (malabsorptio, malabsorptiós syndroma)
A malabszorpció a tápanyagok, vitaminok, ásványi anyagok, nyomelemek tápcsatornából való felszívódásának zavara. Az ebből adódó tünetek alkotják a malabszorpciós szindrómát. A maldigestio a táplálék megemésztésének zavarát jelenti, azaz a táplálékban lévő összetett szénhidrátok, fehérjék és zsírok felszívódásra alkalmas alkotóelemekre (a szénhidrátok mono-, di- és oligoszacharidok formájában, a fehérjék aminosavak és oligopeptidek, a zsírok zsírsavak és monogliceridek formájában tudnak felszívódni a tápcsatornából) való lebontásának zavarát. Az emésztés és a felszívódás folyamata egymástól elválaszthatatlan, ezért a malabsorptio és a maldigestio is szorosan összefügg, együttes megnevezésük a malasszimiláció (malassimilatio). Mégis a mindennapos gyakorlatban a malabszorpciót használjuk a malasszimiláció helyett az emésztési és felszívódási zavarok megnevezésére.
A nagyon enyhe és látszólag egyszerű panaszoktól, illetve jó általános állapottól, erőnléttől a nagyon súlyos, sokrétű, összetett panaszokig és leromlott általános állapotig terjedhet ez a tünetcsoport, az emésztőszervek mellett számos más szervet és szervrendszert (vérképzőszervek, endokrin rendszer, csont- és izomrendszer, idegrendszer, bőr) érintve és így a gasztroenterológia tárgykörét túllépve. Emésztési- és felszívódási zavar (malabszorpciós szindróma) gyanúját keltik az alábbi panaszok: fogyás, hasmenés, puffadás, hasi fájdalmak, gyengeség, vérszegénység, csontfájdalmak, izomgörcsök, a szájzúg berepedése és egyéb bőrelváltozások, menstruációs zavarok, csökkent libido stb. Sokszor szűrővizsgálatként vagy más okból végzett laboratóriumi vizsgálat eredménye veti fel az emésztési-, felszívódási zavar lehetőségét, így pl. az alacsony vérzsír (koleszterin, triglicerid), vas, albumin, protrombin, kálcium, B12 vitamin, folsav szint.
Emésztési- és felszívódási zavar esetén tisztázni kell, hogy volt-e a páciensnek gyomor- vagy bélműtéte, hasnyálmirigy vagy epebetegsége, milyenek az alkoholfogyasztási és étkezési szokásai, volt-e a gyerekkorában lisztérzékenységre (coeliakiára) utaló panasza, van-e a családjában lisztérzékeny rokon, utazott-e trópusi országokba. A fentebb említett, a malabszorpció (malabsorptio) gyanúját keltő laboratóriumi vizsgálatok mellett el kell végezni még különböző kiegészítő vizsgálatokat a diagnózis felállítása érdekében, ilyenek pl. a hidrogén kilégzési tesztek, széklet zsír vagy széklet elasztáz meghatározása, Schilling-teszt, keményítő terhelés, vasterhelés, felső pánendoszkópia (felső panendoscopia, gyomortükrözés) a patkóbél nyálkahártyájának szövettani vizsgálatával, vastagbéltükrözés (kolonoszkópia, colonoscopia), a vékonybél endoszkópos, kapszula endoszkópos, CT (computer tomographiás, komputer tomográfiás) vagy MR (mágneses rezonancia) vizsgálata.
A panaszok kikérdezése és a megfelelő vizsgálatok elvégzése után derülhet ki a felszívódási, emésztési zavar hátterében álló ok, mely a fejlett országokban leggyakrabban lisztérzéknység (coeliakia), kontaminált vékonybél szindróma (bakteriális túlnövekedés, small intestinal bacterial overgrowth – SIBO), tejcukor intolerancia (laktázhiány), rövid bél szindróma, Crohn-betegség, giardiasis, Whipple-kór stb.
Lisztérzékenység (coeliakia, cöliákia)
Módosított Marsh-féle klasszifikáció a coeliakia szövettani elváltozásainak jellemzésére
|
Szövettan
|
IEL / 100 EC*
|
Kripták
|
Bolyhok
|
Endoszkópos kép
|
| Marsh 0 |
< 25
|
normális
|
normális
|
normális
|
| Marsh I |
> 25
|
normális
|
normális
|
normális
|
| Marsh II |
> 25
|
hiperplasztikus
|
normális
|
normális
|
| Marsh IIIa |
> 25
|
hiperplasztikus
|
parciális atrophia
|
kóros
|
| Marsh IIIb |
> 25
|
hiperplasztikus
|
szubtotális atrophia
|
kóros
|
| Marsh IIIc |
> 25
|
hiperplasztikus
|
totális atrophia
|
kóros
|
| Marsh IV |
< 25
|
hipoplasztikus
|
totális atrophia
|
kóros
|
*IEL /100 EC Intraepithelialis lymphocyták száma 100 enterocytánként
Normális szöveti kép (Marsh 0) mellett is előfordulhat tünetekkel járó, ellenanyagok jelenlétével kísért coeliakia (cöliákia, lisztérzékenység). Ilyenkor a normális szöveti kép ellenére elektronmikroszkóppal vagy immunhisztokémiai vizsgálattal kimutatható elváltozások vannak jelen a nyálkahártyában.
Nem coeliakiás boholyatrophia (nem coeliakiás enteropathia)
Okai
CVID
autoimmun enteropathia
immunmediált enteropathia
collagen sprue
Crohn-betegség
fertőzést követő enteropathia
fertőzések (acut vírusos gastroenteritis, giardiasis, Helicobacter pylori fertőzés, HIV enteropathia, tuberculosis)
vékonybél kontaminációs szindróma (SIBO)
Whipple-kór
gyógyszer okozta enteropathia (olmesartan - ARB, ACE gátló, azatioprin, mycophenolat mofetil, neomycin, colchicin, PPI, NSAID, SSRI)
lymphoma (T-sejtes vékonybél lymphoma, T sejtes enteropathiához társuló lymphoma, IPSID)
irradiatiós enteritis
chemotherapia
GVHD
eosinophil gastroenteritis
élelmiszer intolerancia (kezein, tej)
élelmiszer allergia
malnutritio
thiamin (B1 vitamin) hiány
pepticus duodenitis
Zollinger-Ellison szindróma
amyloidosis
trópusi sprue
Diagnózisa (bármylik az alábbiak közül)
negatív HLA DQ2/DQ8
negatív coeliakia szerológia és a szöveti kép javulásának hiánya gluténmentes étrend mellett
negatív coeliakia szerológia és más potenciális kóroki tényező megléte
Táplálkozás gyulladásos bélbetegségben (IBD-ben, Crohn-betegségben, colitis ulcerosában)
A gasztroenterológiai rendelések betegei között egyre nagyobb arányban vannak gyulladásos bélbetegségben (IBD) szenvedők. Ez az IBD gyakoriságának a fejlett országokban tapasztalható és környezeti hatásokkal magyarázható növekedésével van összefüggésben. Az egyéb környezeti tényezők (mint pl. higiénia, fertőzések stb.) mellett felmerül a táplálkozás lehetséges szerepe az IBD kialakulásában. A kutatások nem igazolták egyetlen tápanyag vagy élelmiszer szerepét sem az IBD kiváltásában. Ezzel együtt szóba jön a táplálkozással kapcsolatos olyan tényezők kóroki szerepe, mint a tartósítószerek, az adalékanyagok, a takarmányozáshoz használt vegyszerek és antibiotikumok megjelenése az állati eredetű élelmiszerekben, a növényvédő szerek megjelenése a növényi eredetű élelmiszerekben, a túlfinomított élelmiszerek, a konzerválási módszerek, a gyorséttermi konyhatechnológiák.
Az IBD-ben szenvedők gyakran kérnek diétás tanácsot gasztroenterológusuktól. Az alultápláltság kezelése, illetve megelőzése érdekében megfelelő mennyiségű kalóriát, az ideális testsúlyra számított napi kb. 30 kcal/ttkg-ot kell bevinni a táplálkozással. Ha ez a kalóriamennyiség nem teljesíthető ételekkel, akkor az étrendet tápszerekkel lehet kiegészíteni.
Az IBD aktív szakában, relapszusok (fellángolások) idején könnyen emészthető étrend javasolt. Kerülni kell a tejet, a puffasztó ételeket, szénsavas és alkoholos italokat, valamint az erős fűszerezést. Tartalmazhat az étrend baromfihúst, halat, tojást, sajtot, túrót, krumplit, főtt és turmixolt zöldséget, kompótot és gyümölcslevet. Szűkületek esetén folyékony-pépes étrendet kell tartani.
Az IBD nyugalmi stádiumában kerülni kell a felesleges megszorításokat, változatos, könnyen emészthető étrend javasolt. A diéta egyéni, ha egy étel ismételten panaszt okoz, akkor azt ki kell iktatni az étrendből. Kenyeret, krumplit, zsírszegény húsokat, zöldségeket és gyümölcsöket bátran fogyaszthat a gyulladásos bélbetegség nyugalmi stádiumában lévő beteg, de a tejtől sem kell feltétlenül tartózkodni. Szűkületek fennállása esetén nyugalmi stádiumban is kerülni kell a falatok megrágás nélküli lenyelését és a túlzott rostfogyasztást (pl. bab, narancs). A gasztroenterológus által megszabott általános javaslatok figyelembevételével dietetikus tanácsát is lehet kérni az étrend összeállításában.
Vastagbélrák szűrés gyulladásos bélbetegségekben (IBD-ben, Crohn-betegségben, colitis ulcerosában)
Colitis ulcerosában és a vastagbelet érintő Crohn-betegségben (Crohn colitis) fokozott a vastagbélrák kialakulásának kockázata. A vastagbélrák kockázatát fokozza primer sclerotisáló cholangitis társulása, sporadikus vastagbélrák családon belüli előfordulása, a gyulladás kiterjedtsége és a gyulladás intenzitásának mértéke. Crohn-betegségben hosszantartó sipolyozás helyén megnő a vastagbélrák, illetve a laphámrák kialakulásának kockázata. Kb. 8 évvel a gyulladásos bélbetegség tüneteinek kezdetét követően vastagbéltükrözést kell végezni. Ezt követően az alacsony rizikójú betegben 3-4 évente, a magas rizikójú betegekben 1-2 évente szükséges vastagbéltükrözéseket végezni. Egyes adatok szerint a primer sclerotisáló cholangitisben szenvedő betegekben a primer sclerotisáló cholangitis diagnózisának felállításától kezdve évente javasolt a vastagbéltükrözés. Azokban a betegekben, akiknek csak proctitisük van, azok esetében nem javasolt a rendszeres vastagbéltükrözés.
A vastagbéltükrözést jó tisztaságú vastagbélben kell elvégezni lehetőleg klinikai remisszió idején. A vastagbéltükrözés során minden dysplasiára vagy vastagbélrákra gyanús elváltozásból célzottan biopsziás mintát kell venni, ezen kívül 10 cm-enként biopsziás mintákat kell venni a vastagbél nyálkahártyából. Ha a szövettani vizsgálat vastagbélrákra vagy súlyos dysplasiára utal, akkor műtéttel a teljes vastagbelet el kell távolítani (totál colectomia). Enyhe dysplasia esetén kontroll vastagbéltükrözést kell végezni 3-6 hónapon belül, a dysplasiát tartalmazó és endoszkóposan eltávolítható képleteket el kell távolítani. Ha a dysplasiát tartalmazó képletek laposak, több van belőlük a vastagbél különböző részein, akkor a vastagbél műtéti eltávolítását enyhe dysplasia esetén is meg kell fontolni a gasztroenterológusnak és páciensnek.
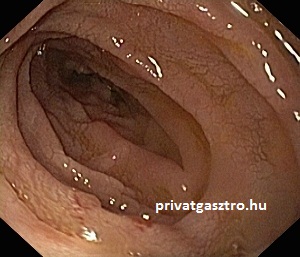
Vastagbél polyp, vastagbél adenoma
Polyp, adenoma
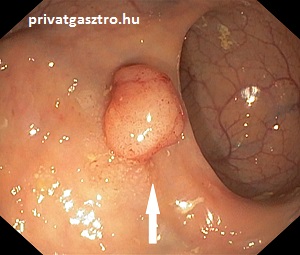
Szeszilis serrated adenoma (széles alapú fogazott adenoma)
Juvenilis polypok
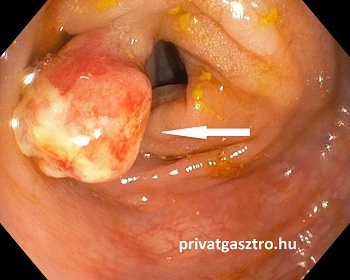 Sporadikusan (1-5 db) vagy juvenilis polyposis szindróma (több mint 5 db) részeként fordulhat elő. Gömbölyded, nyeles polypusok, átmérőjük általában néhány mm-től 5 cm-ig terjed, felszínük vérbő és kifekélyesedett lehet. Gyermekkorban gyakoribbak, de felnőttekben is előfordulnak. A sporadikus esetek többnyire a rectumban fordulnak elő, endoszkópos eltávolításuk javasolt, a polypok malignus transzformációja nem ismert, ellenőrzésüket nem tartják indokoltnak. Juvenilis poylposis szindrómában a juvenilis polypok mellett adenomák is lehetnek a vastagbélben, malignus transzformáció előfordulhat különösen a szindróma családi halmozódása esetén. Polyposis szindróma esetén is a polypok endoszkópos eltávolítása javasolt és 2-3 évente endoszkópos kontroll. Amennyiben nagyon sok polyp van a vastagbélben, úgy colectomia (a vastagbél műtéti eltávolítása) lehetőségét is mérlegelni kell.
Sporadikusan (1-5 db) vagy juvenilis polyposis szindróma (több mint 5 db) részeként fordulhat elő. Gömbölyded, nyeles polypusok, átmérőjük általában néhány mm-től 5 cm-ig terjed, felszínük vérbő és kifekélyesedett lehet. Gyermekkorban gyakoribbak, de felnőttekben is előfordulnak. A sporadikus esetek többnyire a rectumban fordulnak elő, endoszkópos eltávolításuk javasolt, a polypok malignus transzformációja nem ismert, ellenőrzésüket nem tartják indokoltnak. Juvenilis poylposis szindrómában a juvenilis polypok mellett adenomák is lehetnek a vastagbélben, malignus transzformáció előfordulhat különösen a szindróma családi halmozódása esetén. Polyposis szindróma esetén is a polypok endoszkópos eltávolítása javasolt és 2-3 évente endoszkópos kontroll. Amennyiben nagyon sok polyp van a vastagbélben, úgy colectomia (a vastagbél műtéti eltávolítása) lehetőségét is mérlegelni kell.
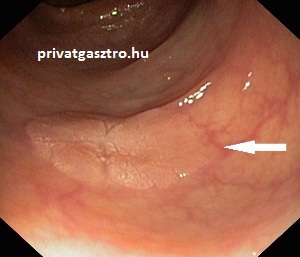
Polypoid arteriovenosus malformatio
Antibiotikum asszociált colitis
Régóta ismert kórkép, amely az utóbbi időben nem csak a gasztroenterológusok és infektológusok, hanem a lakosság érdeklődését is felkeltette. Az antibiotikummal kezeltek 5-50 %-ában lép fel hasmenés, leggyakrabban clindamycin, cefalosporinok, széles spektrumú penicillinek és fluorokinolonok szájon át való szedésekor. Az antibiotikum asszociált hasmenés tünetei az enyhe, spontán gyógyuló hasmenéstől a súlyos, életet veszélyeztető betegségig terjednek. A legsúlyosabb eseteket a Clostridium difficile nevű baktérium okozza, amely az antibiotikum asszociált hasmenések 25 %-ában mutatható ki. Az enyhe esetekben elég az antibiotkum abbahagyása, a súlyosabb esetekben antibiotikus kezelés, de akár kórházi felvétel is szükségessé válhat. A betegség egyes esetekben megelőzhető probiotikumok (Saccharomyces boulardii, Lactobacillus rhamnosus GG, Lactobacillus casei) szedésével.
Clostridium difficile fertőzés
A Clostridium difficile egy anaerob (csak oxigén hiányában szaporodóképes) baktérium, melynek spóraképző tulajdonsága lehetővé teszi a környezetben való tartós túlélését és az emberek külső környezetből való fertőződését. A baktérium az egészséges csecsemők 15-70 %-ának, az egészséges felnőttek 2 %-ának és a kórházban fekvő felnőttek 7-26 %-ának a székletében megtalálható, anélkül hogy betegséget okozna (ezt nevezzük kolonizációnak). A kórházi környezet is változó mértékben fertőzött, a Clostridium difficile negatív páciensek kórterme kevesebb mint 8 %–ban, a tünetmentes Clostridium difficile hordozók kórterme 8-30 %-ban és a Clostridium difficile fertőzésben szenvedők kórterme 9-50 %-ban. Az egészségügyi és szociális intézményekben a baktérium a dolgozók kezével, ágytálakkal, illetve az éjjeliszekrények felületén megmaradva vivődik át. A baktérium természetesen nem csak kórházakban, hanem a legváltozatosabb helyeken előfordul. Például meglepően magas arányban tudták kiskereskedelemben kapható élelmiszerekből is kimutatni, így különböző húsok 3-12 %-ából, halak és más tengeri eredetű élelmiszerek 4 %-ából, zöldségek 4 %-ából.
A Clostridium difficile az antibiotikum asszociált hasmenéses esetek 20-30 %-áért felelős. Az antibiotikum szedésén kívül még az idős kor, a kórházi tartózkodás és a kemoterápia is hajlamosít Clostridium difficile fertőzésre. A manapság gasztroenterológusok és háziorvosok által gyakran rendelt protonpumpa gátló gyógyszerekkel kapcsolatban is felmerült, hogy hajlamosító tényezőkét szerepelhetnek, de ezt még nem sikerült egyértelműen tisztázni. A Clostridium difficileval való kolonizáció, különösen, ha az tartós, csökkenti a Clostridium difficile okozta betegség valószínűségét.
Az elmúlt években a Clostridium difficile okozta betegség jelentős változásának vagyunk tanúi. 2001-től a fertőzés gyakoribbá vált, különösen a 65 évesnél idősebbek között és nem csak kórházban, hanem azon kívüli közösségekben is. 2002-2006 között az Egyesült Államokban és Kanadában egy új baktériumtörzs (NAP1/BI/027 törzs) jelent meg, mely fertőzőképesebb, súlyosabb betegséget okoz, magasabb halálozással jár és az A, valamint B toxin mellett egy un. bináris toxint is termel. Magyarországon 2008 óta figyelhető meg a Clostridium difficile fertőzések ugrásszerű szaporodása, különösen az idősebbek és a kórházban kezeltek körében, de a fiatalabbak között és kórházon kívül is. Az Egyesült Államokban 2004 óta a gyulladásos bélbetegségben (IBD, colitis ulcerosa, Crohn-betegség) szenvedők között is megtöbbszöröződött a Clostridium difficile fertőzések száma.
A Clostridium difficile fertőzés diagnózisa akkor állítható fel, ha a betegségre jellemző panaszok (legjellemzőbb a hasmenés, ritkábban láz, hasi fájdalom, hányinger, étvágytalanság) mellett az alább felsorolt három tényező valamelyike még fennáll: a székletben Clostridium difficile toxin mutatható ki, a székletből toxint termelő Clostridium difficile tenyészthető ki vagy pseudomembranosus colitis látható colonoscopia (kolonoszkópia, vastagbéltükrözés) során, illetve szövettani vizsgálattal ez igazolható.
A Clostridium difficile fertőzés kezelését célszerű gasztroenterológusra vagy infektológusra bízni. Az általános teendők közé tartozik a hajlamosító – és nem feltétlenül indokolt – antibiotikum adásának felfüggesztése, az elektrolit- és folyadékpótlás, az antiperisztaltikus (a bélmozgást lassító) gyógyszerek kerülése, valamint a protonpumpa gátló kezelés felülvizsgálata. Ha a Clostridium difficile fertőzés enyhe tünetekkel jár és a fenti általános intézkedéseket követően spontán javulás következik be, akkor el lehet tekinteni az antibiotikus kezeléstől. Amennyiben súlyos vagy komplikált esetről van szó, akkor célszerű már a diagnózis megerősítése előtt empirikus antibiotikum kezelést is elkezdeni.
A fekvőbeteg gyógyintézetekben kezelt Clostridium difficile okozta betegségben szenvedőket el kell különíteni és a személyzet, meg a látogatók védőöltözékben (kesztyű, köpeny) kell a kórterembe belépjenek.
A Clostridium difficile fertőzés enyhe és súlyos eseteinek (utóbbira utal a 15.000 feletti fehérvérsejtszám, a kreatinin szint másfélszeresére való emelkedése) kezelésére szájon át napi 4x125 mg vancomycin vagy napi 2x200 mg fidaxomicin javasolt 10 napon át. A korábban elsőként választandó metronidazol kezelést (10 napon át napi 3x500 mg) a legújabb ajánlás csak akkor javasolja, ha vancomycin vagy fidaxomicin nem elérhető vagy nem adható. Szövődményekkel kísért súlyos esetekben napi 4x500 mg vancomycin adása javasolt szájon vagy gyomorszondán át (illetve ileus esetén napi 4x500 mg vancomycin végbélbe), kiegészítve napi 3x500 mg metronidazol és napi 2x50 mg tigecyclin intravénás adásával. A kezelésre nem reagáló súlyos betegeknek kiegészítő kezelésként immunglobulinok adása is szóba jön. A vastagbél extrém kitágulása (toxicus megacolon), perforációja vagy un. akut has esetén colectomia (a vastagbél műtéti eltávolítása) is indokolttá válhat.
Metronidazol vagy vancomycin kezelést követően 15-30 %-ban kiújul a Clostridium difficile fertőzés. Ha a tünetek két héten belül térnek vissza, akkor az eredeti Clostridium fertőzés ismételt fellángolásáról van szó (relapszus). Ha tünetek több mint két hét után érnek vissza, akkor inkább újrafertőződésről lehet szó. Relapszus kezelésére is vancomycin vagy fidaxomicin javasolt (ha az első kezelés vancomycinnel történt a relapszus kezelésére 10 napon át napi 2x200 mg fidaxomicin a választandó). Ha vancomycinnel történik a relapszus kezelése, a vancomycint napi 4x125 mg adagban javasolt szedni 10-14 napon át, ezt követően egy héten át napi 2x150 mg, újabb egy héten át napi 125 mg, utána még 2-8 héten át két-háromnaponta 125 mg bevételével javasolt a kezelést folytatni. A második visszaesést követően elfogadott kezelési mód a széklet „transzplantáció” (egy egészséges családtag székletének a beteg tápcsatornájába való juttatása), mellyel a recidiváló esetek 91 %-a meggyógyítható. A rifaximin egymagában nem alkalmas a Clostridium difficile fertőzés kezelésére, de van olyan vizsgálati eredmény, mely szerint a javasolt Clostridium difficile ellenes antibiotikus kezelést 20 napon át napi 3x400 mg rifaximin kezeléssel folytatva kisebb eséllyel lép fel relapszus.
A Clostridium difficile fertőzés kezelésének eredményességét nem szükséges széklet vizsgálattal ellenőrizni.
Divertikulózis
Appendix epiploica gyulladása
Appendix epiploicának nevezik a vastagbél hashártya borítása által alkotott 1-2 cm átmérőjű, 0,5-5 cm hosszú képleteket, melyekben zsírszövet, véna és artéria található. Gyulladásukat csavarodásuk vagy a bennük lévő véna trombózisa okozza. A gyulladt appendix epiploica 50 %-ban a sigmabélnek, 26 %-ban a colon descendensnek, 20 %-ban a colon ascendensnek, 2 %-ban a colon transversumnak megfelelően helyezkedik el.
Erős, jól körülhatárolt - elhelyezkedésének megfelelően leginkább bal oldali, ritkábban jobb oldali - alhasi fájdalom és nyomásérzékenység jellemzi. Láz, hányinger, hasmenés nem jellemzőek. Az érintettek leggyakrabban 40 év körüliek. A laboratóriumi vizsgálatok eredményei gyakran normálisak, de a CRP és a leukocytaszám enyhén emelkedett lehet. Hasi UH során a vastagbél mellett össze nem nyomható, echodús képlet lehet látható, echoszegény udvarral, körülötte gyulladásra utaló eltérésekkel, folyadékkal. CT vizsgálattal is csak a gyulladt appendix epiploica látható, mint ép falú vastagbél melletti oedemás zsírszövettel körülvett tubularis zsírdenzitású képlet, melyet folyadék vehet körül. A tünetek hasonlósága miatt összetéveszthető a gyakoribb féregnyúlvány gyulladással (appendicitis) és diverticulitisszel, valamint mesenterialis panniculitisszel.
Konzervatív kezelésre (jegelés, NSAID) 1-4 hét alatt gyógyul, de később többnyire ugyanazon a helyen kújulhat.
Arteria mesenterica superior szindróma (Wilkie szindróma)
Az a. mesenterica superior a hasi aorta elülső falán ered és hegyes szöget bezárva halad caudalis irányba. Ha ez a szög szűkül, akkor az itt lefutó duodenumot, annak alsó vízszintes szárát az a. mesenterica superior leszorítja. Minden, ami a mesetnerialis zsírpárna csökkenéséhez vezet, szűkíti ezt a szöget, mely normális esetben 30-65 fok, az aorto-mesentericus távolság 10-28 mm. A. mesenterica superior szindrómában a fenti szög 6-16 fok (más adatok szerint 25 fok alatti), illetve a távolság 2-8 mm (más adatok szerint kevesebb, mint 10 mm). Heveny formája hasi trauma, gyors fogyás, gerincműtét, ileo-anal pouch műtét után léphet fel. Az idült formára hajlamosító tényezők: hosszantartó ágyban fekvés, fogyás, gyors növekedés, hasi műtét, kifejezett lordosis, hasfali izomzat tónuscsökkenése.
Az arteria mesenterica supreior tünetei nem specifikusak, sok más tápcsatornai betegségben előfordulhatnak: teltségérzés, puffadás, böfögés, görcsös hasi (többnyire gyomortáji) fájdalmak, melyek hasra fekvéskor vagy négykézlábra álláskor vagy bal oldali fekvő helyzetben enyhülnek, hányinger, hányás (félig emésztett ételek) és testsúlycsökkenés. Ha gondolunk rá a fenti panaszok alapján, akkor a diagnózist a duodenum röntgen vizsgálatával, felső passzázs vizsgálattal, a hasi erek Doppler ultrahangvizsglatával, CT angiographiával lehet megerősíteni. El kell különíteni a cukorbetegekben előforduló diabeteses gastroparesistől, a scleroderma duodenalis érintettséggel járó formáitól, a megaduodenumtól.
Kezdetben a testsúly visszanyerésére kell törekedni megfelelő táplálás útján (nasojejunalis táplálás, parenteralis táplálás), ha ez nem eredményes, akkor műtéti beavatkozás jön szóba (duodenojejunostomia, Treitz szalag átmetszése).
Divertikulitisz
Irritábilis bél szindróma
Vastagbélrák és végbélrák
Tejcukor intolerancia
Crohn-betegség
Colitis ulcerosa
Aranyér


